Cuando llega el verano una gran cantidad de mujeres empiezan a temer la llegada de la gran temida “cistitis”.
La cistitis, como su término médico indica, es una inflamación de la vejiga, en la cual, la mayoría de las veces su origen es una infección, denominándose así infección urinaria de las vías bajas. Por el contrario cuando se trata de una infección de vías urinarias altas (riñón) se denomina pielonefritis.
¿Cuáles son las causas?
Comúnmente muchas personas creen que la cistitis se contagia por orinar en baños públicos, mala higiene de nuestra pareja, por dejarnos el bañador mojado e incluso por tener estrés o frío. Pero nada de ello tiene que ver con la causa, los principales culpables de que padezcamos cistitis son los gérmenes.
Los gérmenes habituales que causan esta infección son los que proceden de las heces, las enterobacterias, destacando como protagonista absoluto el Escherichia Coli, llegando a causar hasta un 85% de las infecciones no complicadas en mujeres sexualmente activas. No obstante no es la única enterobacteria causante de esta infección urinaria, otras comunes son: Proteus, Klebsiella, Enterobacter, Citrobacter, Pseudomona, Serratia, Stafilococo Streptococo Faecalis, y destacando en este grupo está Stafilococo Saprofiticus ya que causa el 15% de las infecciones en mujeres sexualmente activas.
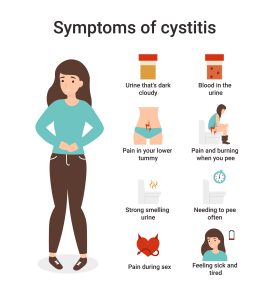
¿Qué sintomatología produce?
La cistitis produce tenesmo, es decir, una sensación continua de tener que orinar. Sientes que tu vejiga se encuentra llena cuando en realidad no es así, salen unas gotitas y en la mayoría de las veces con bastante dolor, escozor o ardor, es lo que denominamos disuria.
En alguna que otra ocasión podemos encontrarnos con sangre en la orina , hematuria, que es signo de que algún vaso sanguíneo de la pared de nuestra vejiga se ha roto debido a la inflamación.
¿Cuáles son los factores de riesgo?
Podemos encontrarnos diferentes factores de riesgo como son los demográficos (pobreza, situación socio-económica, situación sanitaria), urológicos (sondas, anomalías, cálculos, obstrucciones,etc), médicos (diabetes, inmunosupresión).
Aunque observamos muchos factores de riesgo hay algunos que son más predisponentes como son:
- Diabetes
- Infección en niños y reflujo vésico-renal
- Embarazo
- Litiasis infecciosa
- Obstrucción
¿Qué medidas podemos tomar para prevenir la cistitis?
Podemos usar las siguientes medidas de prevención:
- Mejorar la transpiración de la zona usando braguitas de algodón o evitando prendas demasiado ajustadas.
- Orinar cada 2-3 horas y tras mantener relaciones sexuales de cualquier tipo.
- Beber una cantidad de líquido al día considerable, de 1,5L a 2L.
- Tener una higiene adecuada de esta zona evitando los excesos, como el uso de toallitas húmedas, exceso de lavados, exceso de fricción con el papel higiénico.
- Limpiarnos tras orinar desde la vulva hacia el ano para evitar la migración de las bacterias que se realiza al hacerlo en el orden inverso.
¿Qué puede hacer la fisioterapia ante los síntomas urinarios producidos por la cistitis?
En estudios como el de Claudia Rosenblatt Hacad et al. se ha demostrado que la terapia manual y el biofeedback junto con la realización de ejercicios posturales basados en el movimiento de la pelvis y en la respiración, han mostrado una mejora significativa en los síntomas urinarios así como en el dolor producido por el mismo.
Podemos encontrar información más detallada en el siguiente enlace: https://pubmed.ncbi.nlm.nih.gov/35838507/