Comprender y saber qué pasa al tener Síndrome de ovarios poliquísticos (SOP) puede hacerte más consciente de tu salud hormonal así como de las acciones que puedes llevar a cabo para alcanzar un equilibrio hormonal en esta situación.

En el post anterior hablábamos del diagnóstico del Síndrome de ovarios poliquísticos y como este es hecho erróneamente de forma frecuente. Sigue leyendo para entender en qué consiste tener SOP y qué puedes hacer para mejorar tu salud hormonal.
¿Qué implica tener Síndrome de ovarios poliquísticos?
El SOP es una situación de desequilibrio hormonal donde hay un exceso de hormonas llamadas andrógenos. Estas hormonas las producen las mujeres en las gónadas (ovarios) y en las glándulas suprarrenales (unas estructuras encima de los riñones). En condiciones normales, los andrógenos en la mujer se producen en menor proporción que en el hombre.
En la edad fértil, en los ovarios se produce en cada ciclo menstrual el crecimiento de varios folículos contenedores de posibles futuros óvulos. En la primera parte del ciclo menstrual llamada fase folicular crecen múltiples de estos folículos. Sin embargo, se acaba por seleccionar sólo uno, el folículo dominante. El folículo dominante acaba por liberar el óvulo maduro en el proceso de ovulación.
En el Síndrome de Ovarios poliquísticos, el exceso de andrógenos impide por mecanismos fisiológicos que los folículos crezcan adecuadamente. En consecuencia, impiden la ovulación. Y sin ovulación, no hay menstruación (Lee más sobre esto: https://www.instagram.com/p/CXJRw_lM30J/) De ahí que se altere el ciclo menstrual, produciéndose ausencia de sangrado o ciclos largos y afectando a la búsqueda de embarazo en algunos casos.
Además, ese exceso de andrógenos es responsable del aumento de vello corporal, acné, caída de pelo, en algunos casos incide en el sobrepeso, etc.
¿Por qué se produce el Síndrome de ovarios poliquísticos?
El mecanismo por el cual la mujer con SOP tiene las hormonas andrógenos elevadas no está del todo aclarado. El nombre de este síndrome está siendo reevaluado, pues, como vimos en la primera parte, (https://mubesfisioterapia.com/sindrome-de-ovarios-poliquisticos-diagnostico/), no es necesario presentar «quistes» en los ovarios para tener SOP. Además, no son quistes, sino folículos ováricos que no han crecido adecuadamente y están en modo “pause”, parados por la influencia hormonal.
La causa se cree que es mutifactorial, estando implicados factores genéticos y ambientales. Además, cada Síndrome de ovario poliquístico es diferente en cada mujer. Así, existen diferentes mecanismos descritos en el SOP que no ocurren en todas las mujeres que lo presentan.
Se habla de una alteración neuroendocrina, afectándose la liberación de los pulsos de la hormona cerebral GnRH que regula el ciclo menstrual. Se cree que hay un aumento en la pulsatilidad de la hormona GnRH. Ésta se produce a más velocidad y ésto aumenta la producción de otra hormona cerebral del ciclo menstrual llamada LH. Al aumentarse los niveles de LH, hay mayor fabricación de andrógenos en el folículo ovárico. Se afectaría así toda la ovulación como se ha descrito anteriormente.
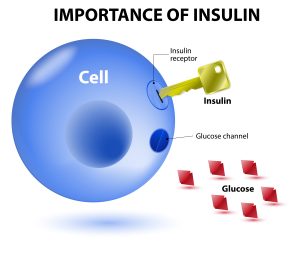
También, en otros casos existe en una alteración metabólica por resistencia a la Insulina (RI) o tendencia a ésta.La insulina es como la llave que dejar pasar a la glucosa a todas sus células. En la resistencia a la insulina, ésta no consigue hacer bien su función al unirse a la célula y en consecuencia se produce un aumento en la glucemia (glucosa en sangre). Esta situación provoca mayor liberación de insulina haciendo que el exceso de insulina circulante y de glucosa afecte al equilibrio hormonal como veremos en el siguiente apartado.
Por otro lado, se habla de una alteración en el desarrollo del folículo y de alteraciones en la formación de hormonas sexuales a nivel ovárico y de la glándula suprarrenal.
Tipos de SOP
Podemos encontrar Síndromes de ovarios poliquísticos con o sin alteración metabólica. Es decir, con presencia o no de resistencia a la insulina.
- SOP de tipo metabólico: el exceso de insulina en sangre aumenta (aún más) la fabricación de andrógenos. Además, el hiperandrogenismo también aumenta la cantidad de insulina en sangre. Un círculo vicioso. Todo esto repercutirá en la ovulación, dando lugar a ciclos anovulatorios y ausencia de menstruación o ciclos largos.
La resistencia a la insulina (RI) no sólo afecta a nivel ovárico sino que es la puerta de entrada para el riesgo a desarrollar el síndrome metabólico: dislipemias, diabetes, hipertensión, hígado graso…
Es frecuente que en este grupo haya mujeres con exceso de grasa corporal. No obstante, la resistencia a la insulina es independiente de dicho exceso, pues también hay RI en mujeres sin exceso de grasa corporal. Por este motivo, el SOP hay que gestionarlo y evaluarlo toda la vida para evitar desencadenar estas alteraciones mayores en el futuro.
- SOP de componente adrenal: En el tipo adrenal, la mayor producción se produce en las glándulas suprarrenales.
Esta clasificación es una forma de que los profesionales facilitemos un abordaje, pero en la práctica no existe esta división tan clara. No todas las mujeres presentan resistencia a la insulina en su síndrome de ovario poliquístico y deriva esta clasificación. Además, hay mujeres que tienen tanto la producción adrenal aumentada como la resistencia a la insulina.
Tanto si los andrógenos proceden más de la glándula suprarrenal como la insulina aumentada lo podemos ver en analítica. Sin embargo, a veces en una mujer con SOP los andrógenos no se ven aumentados en analítica. Increíble, ¿verdad? Pero en estos casos su actuación en la célula se ve aumentada y son más eficaces.
¿Es para toda la vida?
Varias cosas que deben aclararse en primer momento.
Tener Síndrome de ovarios poliquísticos no es tu culpa. La probabilidad de desarrollarlo y luego, de empeorar su manifestación se ve afectado por la alimentación y estilo de vida. Sin embargo, el SOP tiene un componente genético importante.
Por otro lado, el síndrome de ovarios poliquísticos es crónico y no hay cura. ¡Sin alarmas y preocupaciones excesivas! Debes ponerte manos a la obra para comenzar a realizar todo aquello que mejora tu equilibrio hormonal en este síndrome.
Comúnmente, el SOP se mira con objetivo reproductivo en cuanto a la repercusión (anovulación, infertilidad…). Pero no, tiene repercusiones metabólicas y de calidad de vida (autoestima, ánimo, síntomas menstruales….) que deben atenderse. Es un error atender sólo a la mujer con SOP en el momento que quiere quedarse embarazada y únicamente desde el abordaje farmacológico.
¿Tratamiento natural sin anticonceptivos?

El primer escalón, la base, en el tratamiento del Síndrome de ovarios poliquísticos es el estilo de vida. Sin embargo, la mayoría de las mujeres reciben su diagnóstico acompañado de una receta de anticonceptivos sin entender qué conlleva tener SOP. Tampoco qué pueden hacer ellas para mejorar y convivir con esta situación.
Hay un pensamiento generalizado de que los anticonceptivos regulan tu ciclo menstrual, lo cual no es cierto. Con los anticonceptivos no tenemos nuestra menstruación, es un sagrado ficticio, por así decirlo. Enmascaran nuestros síntomas y cuando dejamos de tomarlos, los síntomas volverán.

Los anticonceptivos no son el demonio. El problema viene cuando no se proporciona esta información y la mujer cree que es el único remedio. Por otro lado, en casos de Síndrome de ovarios poliquísticos muy rebeldes (caídas de pelo y acné excesivos…) siempre que la paciente esté bien informada, son de gran utilidad.
La resistencia a insulina se ve determinada enormemente por una alimentación no adecuada, por el exceso de grasa corporal y por la falta de actividad y ejercicio físico. Estos son factores que deben trabajarse individualmente para gestionar la resistencia a insulina. Así, se reducen los niveles de andrógenos y por tanto los síntomas. Del mismo modo, la predisposición al síndrome metabólico y riesgo cardiovascular asociado.
Remarcamos individualmente porque el abordaje nutricional y de estilo de vida será diferente si presentas o no insulina alta/con tendencia al alza. Y hacer tu propia dieta restringiendo grupos de alimentos que no debes puede llevarnos a otros problemas no deseados.
Asimismo, se ha evidenciado científicamente, y así lo vemos diariamente en los casos que atendemos en consulta, que suplementar la dieta con complementos naturales del mercado constituye un paso importante del tratamiento. El suplemento a elegir dependerá de la paciente, del momento en el que se encuentre así como del objetivo. Ejemplos son: myo-inositol, adaptógenos, antioxidantes…
Comenzar a trabajar en tu Síndrome de Ovarios Poliquísticos es invertir en tu salud global presente y futura. La personalización es el camino más corto hacia ello, y una inversión para luego caminar sola en tu síndrome.
En MuBes contamos con una nutricionista especializada que podrá ayudarte en el abordaje integrativo del SOP teniendo en cuenta todos los ámbitos influyentes. https://mubesfisioterapia.com/nutricion/


 Implica la aplicación de técnicas manuales suaves en la cabeza. Una presión táctil muy ligera se aplica en la zona afectada hasta que se logra la liberación palpable de las tensiones y las zonas planas.
Implica la aplicación de técnicas manuales suaves en la cabeza. Una presión táctil muy ligera se aplica en la zona afectada hasta que se logra la liberación palpable de las tensiones y las zonas planas.





