En los últimos años hemos oído hablar mucho sobre la importancia del apego seguro. ¿Pero sabemos realmente qué es? ¿Entendemos su significado y las implicaciones que tiene?
Antes de adentrarnos en estos terrenos, conviene señalar un error que frecuentemente es cometido desde algunos sectores de divulgación no profesionales y que consiste en hablar de la relevancia de criar con apego. Como veremos más adelante, el apego se da siempre y en todas las relaciones entre bebés y cuidadores. Lo que varía es el tipo de apego que se crea en esta díada. Por esa razón tan sencilla, tiene poco o ningún sentido hablar de crianza con apego, ya que no es algo que pueda no darse.
¿Cuáles son los orígenes de la Teoría del Apego?
Tenemos que remontarnos a finales de la década de los 50 para encontrarnos con las aportaciones de Jhon Bowlby, psiquiatra y psicoanalista británico, profundamente influenciado por las aportaciones de la etología (estudio de las especies animales en su medio natural, incluyendo, al ser humano) y que elabora una de las teorías más complejas y firmes sobre desarrollo socio-afectivo de nuestra especie.
Bowlby se dedica a estudiar la influencia que tienen las experiencias tempranas y el vínculo que desde el nacimiento se crea entre el bebé y su cuidador principal en el desarrollo evolutivo del ser humano.
¿Cuáles son las bases de su teoría?
La primera relación vincular que establecemos al nacer es la que tenemos con nuestra madre, padre o cuidador principal. Para Bowlby, la conducta de apego era definida como “todas aquellas conductas de los bebés (llantos, sonrisas, caricias, balbuceos…) que están al servicio del mantenimiento de la proximidad y el contacto con las figuras de apego”.
Para el autor, el apego va mucho más allá de una conducta meramente instintiva. Se trata de un comportamiento complejo que varía en función de numerosas variables y circunstancias como veremos más adelante.
¿Por qué busca un bebé estar cerca de su cuidador?
Al contrario de lo que ocurre en el resto de especies animales, los seres humanos nacemos con un grado altísimo de inmadurez. Cuando nos asomamos al mundo, aunque nuestro cerebro está ya constituido por todas y cada una de las neuronas que tendremos a lo largo de nuestra vida, no existen aún conexiones entre ellas, o lo que es lo mismo, no hay aún aprendizajes.
La inmadurez con la que nacemos tiene dos claras consecuencias para nosotros: por un lado, nos hace dependientes de otros para mantenernos con vida; y por otro lado, esa gran plasticidad cerebral nos ofrece unas inmensas posibilidades para desplegar todo nuestro potencial.
Por ello, para que un ser humano comience a desarrollarse y a crecer necesita indiscutiblemente ser estimulado y atendido por otro ser humano. Ese otro, en la mayoría de los casos será la madre o/y el padre de la criatura.
¿Qué necesita un bebé de quienes lo cuidan?
Nadie cuestiona que un bebé, desde el momento en el que llega al mundo, necesita ser alimentado, hidratado, ayudado a dormir y bañado. Nadie discute, por tanto, acerca de las necesidades básicas de los bebés, o lo que es lo mismo, sobre los mínimos que hay que cumplir si queremos mantenerlos a salvo.
Sin embargo, no todo lo que necesita un bebé se encuentra recogido en el párrafo anterior. La necesidad más acuciante y entorno a la cual se vertebran las demás, es la de contar con un “otro” que esté siempre ahí. Que esté disponible de manera incondicional y que se muestre sensible hacia las necesidades del bebé. De entre ellas, la más grande que tiene el ser humano desde que nace, es la de saberse cuidado y protegido. Saberse querido.
¿Por qué es tan importante la relación de apego para cubrir estas necesidades?
El vínculo con el cuidador principal es nuestro puente al mundo. A través de este lazo, aprendemos a interpretar lo que nos rodea, a entender lo que nos pasa, a ponerle nombre a nuestras emociones y a regularlas. Aprendemos a comportarnos y a sentirnos de un modo determinado.
A partir de esta relación, el niño comienza a desarrollar su propia identidad y a dibujar su autoestima. Comienza a elaborar un modo de entender las relaciones y desarrolla unas expectativas sobre lo que puede esperar de ellas.
¿Y cómo sucede esto?
A partir de las relaciones que el niño tenga con sus principales figuras de apego, construirá una representación mental de sí mismo (quién soy yo) y de los demás (quiénes son los demás y qué puedo esperar de ellos). Es decir, interiorizará este modelo de apego, de modo que guiará su manera de interpretar y entender el mundo, tal y como explicábamos en el apartado anterior. Será esta representación mental la que guiará su conducta y le llevará a comportarse de un modo u otro.
El modelo de apego será lo que les diga quiénes son y si son importantes para quienes se dedican a cuidarlo. Es de imaginar entonces, que sentará las bases de lo que será su autoconcepto (qué pienso y qué me digo de mí mismo) y de su autoestima (cuánto valor me doy, o para ser más simples, cuánto me quiero).
Por tanto…
En resumen, en función de la relación con nuestros cuidadores, tendremos una representación mental determinada de lo que es el mundo. Y esto finalmente se traducirá en un modelo de apego concreto, es decir, en un modo de relacionarnos y vincularnos a los demás durante el transcurso de nuestra vida.
¿Existen distintos modelos de apego?
Si, existen distintos modelos de apego en tanto en cuanto existen muchas formas de relacionarlos.
La variable más importante en esta díada cuidador-bebé es la reacción que aquel tenga ante los intentos de su hijo de buscar proximidad. Como veremos a continuación, son notables las diferencias entre los padres que reaccionan mostrándose disponibles y atentos, los que se muestran indiferentes o los que manifiestan una actitud de rechazo o desprecio.
¿Qué investigaciones respaldan la existencia de diferentes modelos de apego?
Mary Ainsworth, (Ainsworth y Bell, 1970) desarrolla una situación experimental llamada» La Situación del Extraño», a través de la que analiza e investiga la relación existente entre estas conductas de apego y las conductas exploratorias del niño en un contexto de elevado estrés para el mismo. Consiste en una situación de laboratorio que consta de ocho episodios con una duración de aproximadamente quince minutos para cada una de ellos. Observamos cómo una madre y su hijo juegan en una sala de juegos, a la que más tarde se incorporará una persona desconocida. Esta última comienza a jugar con el niño, y en ese momento la madre abandona la habitación. Pasados unos minutos la madre regresa, para finalmente volver a salir de la habitación con la desconocida, y dejando al niño absolutamente solo.
¿Qué resultados se obtiene a partir de la Situación del Extraño?
En presencia de la madre, los niños mostraban más conductas de exploración. Eran capaces de jugar solos. Cada cierto tiempo, buscaban a su mamá con la mirada, se aseguraban de su presencia y continuaban jugando.
Cuando la desconocida entraba en escena y pasaban a ser tres en la sala de juego, los niños inhibían un poco su conducta exploratoria y buscaban más a su madre (conducta de apego, búsqueda de proximidad).
Cuando la madre salía de la habitación y el niño se quedaba solo con la desconocida, su exploración disminuía aún más y apenas jugaba.
¿Cómo se interpretan estos resultados?
El estudio de La Situación Extraña pone de manifiesto cómo el niño utiliza a su madre como una base segura a partir de la que poder explorar cuanto tiene por delante. Su presencia lo calma y le da confianza, de modo que se siente seguro para descubrir cuanto tiene a su alcance (él solo), con la conciencia de que su madre está cerca de él.
Quedó claro también que cuando los niños percibían que la situación se volvía amenazante para ellos (aparecía la extraña y desaparecía su mamá) las conductas exploratorias disminuían y aumentaban las de apego (jugaban menos y buscaban más el contacto con sus madres) en búsqueda de seguridad.
Por último, fue muy destacable también la reacción que tenían los niños cuando su madre regresaba a la situación de juego después de haberse marchado. En la mayoría de casos (apego seguro) los niños se mostraban contentos y afectuosos con su mamá.
¿De qué se da cuenta Mary Ainsworth?
Descubre en los niños y en sus madres tres patrones conductuales distintos, que se corresponden con los tres tipos de apego que a continuación pasamos a explicar.
Modelo de apego seguro
Cuando el padre o la madre se muestran sensibles a las necesidades del bebé y responden a su búsqueda de proximidad, mostrándose disponibles y atentos de forma constante e incondicional a dichas peticiones, se sientan las bases de un apego seguro.
La creencia de que sus padres siempre están ahí para darle amor y mantenerlo a salvo, les permite sentirse libres para jugar solos y para explorar con confianza el mundo que los rodea.
La ecuación está clara: cuanto más responden los cuidadores a las necesidades del bebé y más afecto le transmiten, más seguro, autónomo e independiente se desarrollará éste.
Tal y como adelantamos antes, estos son los niños que además responden con afecto y búsqueda de contacto cuando su madre regresa a la escena de la situación de laboratorio.
La creencia del niño de que siempre tendrá, pase lo que pase, un puerto seguro al que regresar, le da las herramientas y los recursos para experimentar y crecer sin miedo.
https://scielo.isciii.es/scielo.php?script=sci_arttext&pid=S1139-76322019000100020
Modelo de apego inseguro-evitativo
Cuando el padre o la madre se muestran poco sensibles a las necesidades del bebé y manifiestan indiferencia e incluso rechazo hacia los intentos de éste por buscar proximidad y cercanía, se constituye el perfecto caldo de cultivo para el desarrollo de un apego inseguro-evitativo.
Si el cuidador principal manifiesta poca sensibilidad hacia los intentos del niño de vincularse a él, éste aprende que no es una base de seguridad. No tiene desde donde explorar con confianza ni un refugio al que volver. Estos padres simplemente “no están”.
Como consecuencia, estos niños se comportan de modo bastante independiente en la Situación del Extraño. No buscan a sus madres ni comprueban si están o no presentes. Cuando abandonan la habitación, muestran indiferencia hacia su marcha y cuando sus madres regresan pueden seguir mostrando indiferencia o conductas de rechazo (enfado, rabieta…).
Mary Ainsworth descubrió que la conducta de estos niños era similar a la de aquellos que habían vivido separaciones muy dolorosas. Para la autora, han comprendido que no puede contar con el apoyo ni el sostén de sus madres, y de ahí que en la situación de laboratorio, ni siquiera las intenten buscar.
Modelo de apego inseguro-ambivalente
Cuando responder al bebé y darle afecto se convierte en algo que a veces se da, y otras no, se crea una situación de permanente incertidumbre, que deja a los niños en una situación de gran vulnerabilidad y que los carga de inseguridad.
Estos niños se sentían tan inseguros por cómo responderían sus madres, que apenas jugaban y exploraban a pesar de que ellas estuvieran.
Cuando abandonaban la habitación, lloraban desconsolados por su ausencia. Y cuando regresaban, eran ellos mismos los que también se mostraban ambivalentes, buscándolas y rechazándolas al mismo tiempo.
Las madres de los niños con este tipo de apego pueden mostrarse sensibles, cariñosas y atentas en algunas situaciones, y terriblemente frías y distantes en otras. Para unos niños a los que les es imposible predecir cuál será el comportamiento de sus mamás, el mundo se convierte en un lugar bastante amenazante. ¿Quién se animaría a explorar un rato solo así, si no saben si cuando las necesiten ellas van a responder?
Además, otro aspecto que conviene destacar es que estas madres solían interferir en la conducta exploratoria de los niños cada vez que estos trataban de explorar y jugar solos. Es decir, los pocos intentos que ellos hacían les eran bloqueados. Esto es algo muy importante, ya que genera la base para una relación de dependencia entre el niño y su madre.
Modelo de apego inseguro desorganizado/desorientado
Este cuarto y último modelo recoge a aquellos niños que muestran los niveles más elevados de inseguridad y que tienen características de los dos grupos anteriores de apego inseguro.
El comportamiento de estos niños es bastante caótico y puede llegar a resultar incomprensible. Cuando se reencuentran con sus madres, pueden manifestar conductas confusas, contradictorias y extrañas. En ocasiones, realizan movimientos estereotipados, con poco o ningún sentido.
Pueden pasar de un estado a otro de manera bastante impredecible. A saber, pueden mostrarse tranquilos y pasar a llorar enérgicamente un segundo después.
¿Qué importancia tiene el modelo de apego en nuestro desarrollo afectivo y social?
Decía Bowlby que el modelo de apego irá con nosotros “desde la cuna hasta la tumba”. Explicaba que los efectos de este primer vínculo son tan intensos que podía impregnar cada paso de nuestro desarrollo.
Si algo sabemos hoy, es que esta teoría, lejos de perder validez, no ha hecho más que confirmarse con el paso del tiempo y a través de los distintos estudios en los que se ha puesto a prueba.
Feeney y Noller, comprobaron por ejemplo, la importancia del apego para el establecimiento de relaciones amorosas en la vida adulta. Descubrieron así que los sujetos que tenían una mejor historia de apego con más probabilidad mantenían relaciones afectivas más estables, satisfactorias y seguras.
¿A qué preguntas responde nuestra historia de apego?
En términos generales, nuestra historia de apego coloca los cimientos de la confianza que iremos depositando en los demás y en nosotros mismos:
¿Estarán los demás cuando los necesite?
¿Me merezco que estén?
¿Soy valioso e importante?
¿Puedo contar con alguien?
¿Es el mundo un lugar hostil o un lugar en el que encontrar consuelo?
¿Soy querido?
¿De qué modo he aprendido a querer?
¿Cómo he aprendido que tengo que relacionarme?
¿Creo que el cariño debe darse siempre o solo a veces?
¿Determinará nuestra historia de apego nuestro paso por el mundo?
Después de todo lo que hemos leído no debe resultarnos sorprendente la influencia de este primer vínculo en el resto de nuestra vida. Pareciera que está enraizado en nosotros con tanta fuerza, que fuera imposible escapar de él.
Sin embargo, esto no es del todo así. El patrón de apego no es fijo ni inmutable, y por suerte, hay situaciones transformadoras que pueden darle un giro a todo.
La experiencia de la paternidad/maternidad y la de una relación afectiva sana que se aleje de los patrones disfuncionales de un apego inseguro, pueden resultar tremendamente sanadoras si hacemos el trabajo psicológico de reelaborar nuestro modelo interno.
¿Sabes tú qué modelo de apego llevas contigo?
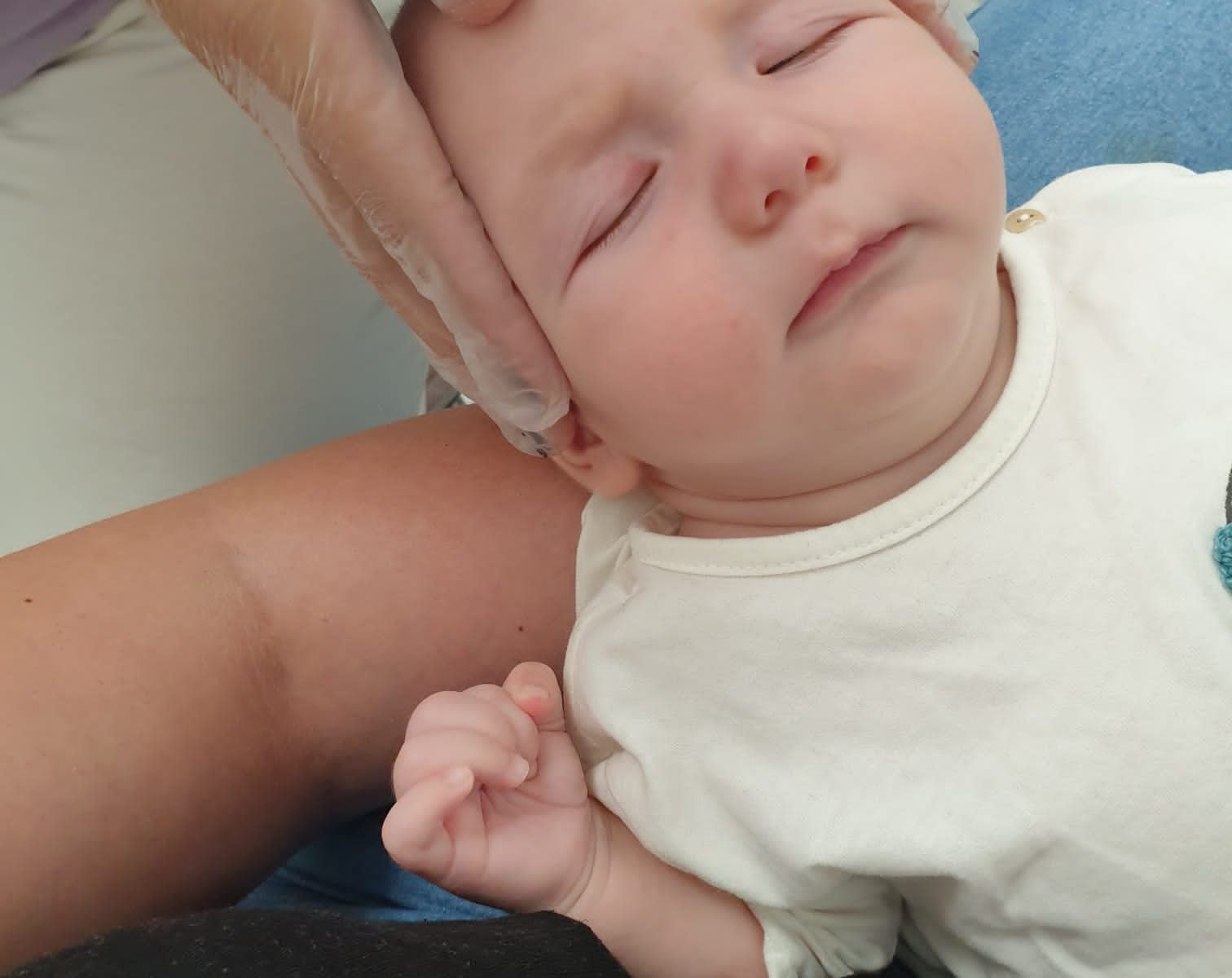
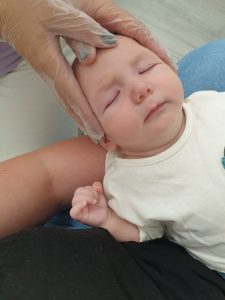
 A nivel craneal, el cólico del lactante puede ser provocado por alteraciones en el cráneo del bebé mediante tensiones adquiridas en el momento del parto o por otros agentes perinatales, como la posición de la cabeza tumbado:
A nivel craneal, el cólico del lactante puede ser provocado por alteraciones en el cráneo del bebé mediante tensiones adquiridas en el momento del parto o por otros agentes perinatales, como la posición de la cabeza tumbado:





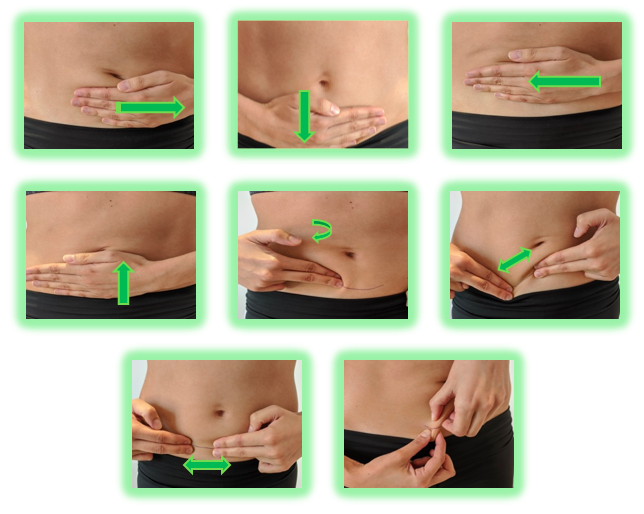


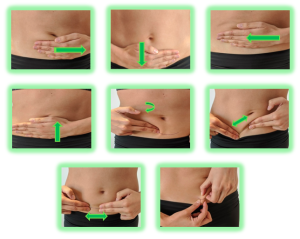

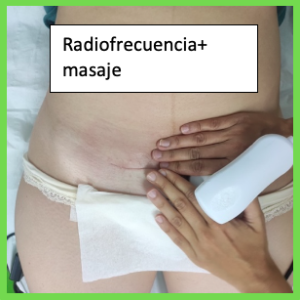
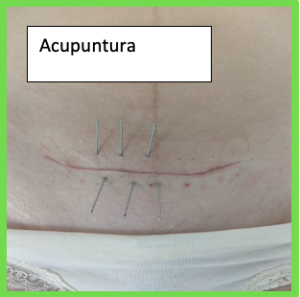
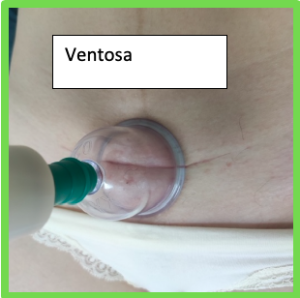

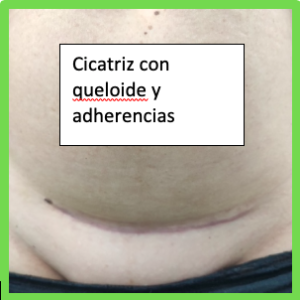

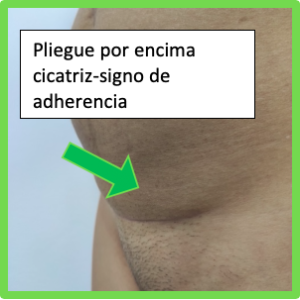
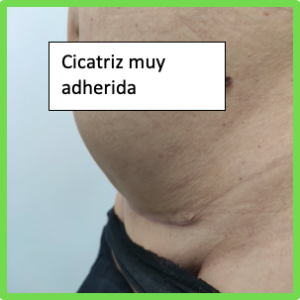
 La fisioterapia respiratoria es una especialidad de la fisioterapia que se encarga de la prevención, valoración y tratamiento de los problemas respiratorios en niñ@s y bebés que cursan con mucosidad y obstrucción de las vías respiratorias.
La fisioterapia respiratoria es una especialidad de la fisioterapia que se encarga de la prevención, valoración y tratamiento de los problemas respiratorios en niñ@s y bebés que cursan con mucosidad y obstrucción de las vías respiratorias. Existen varios indicadores para detectar cuando pedir ayuda a un profesional:
Existen varios indicadores para detectar cuando pedir ayuda a un profesional:









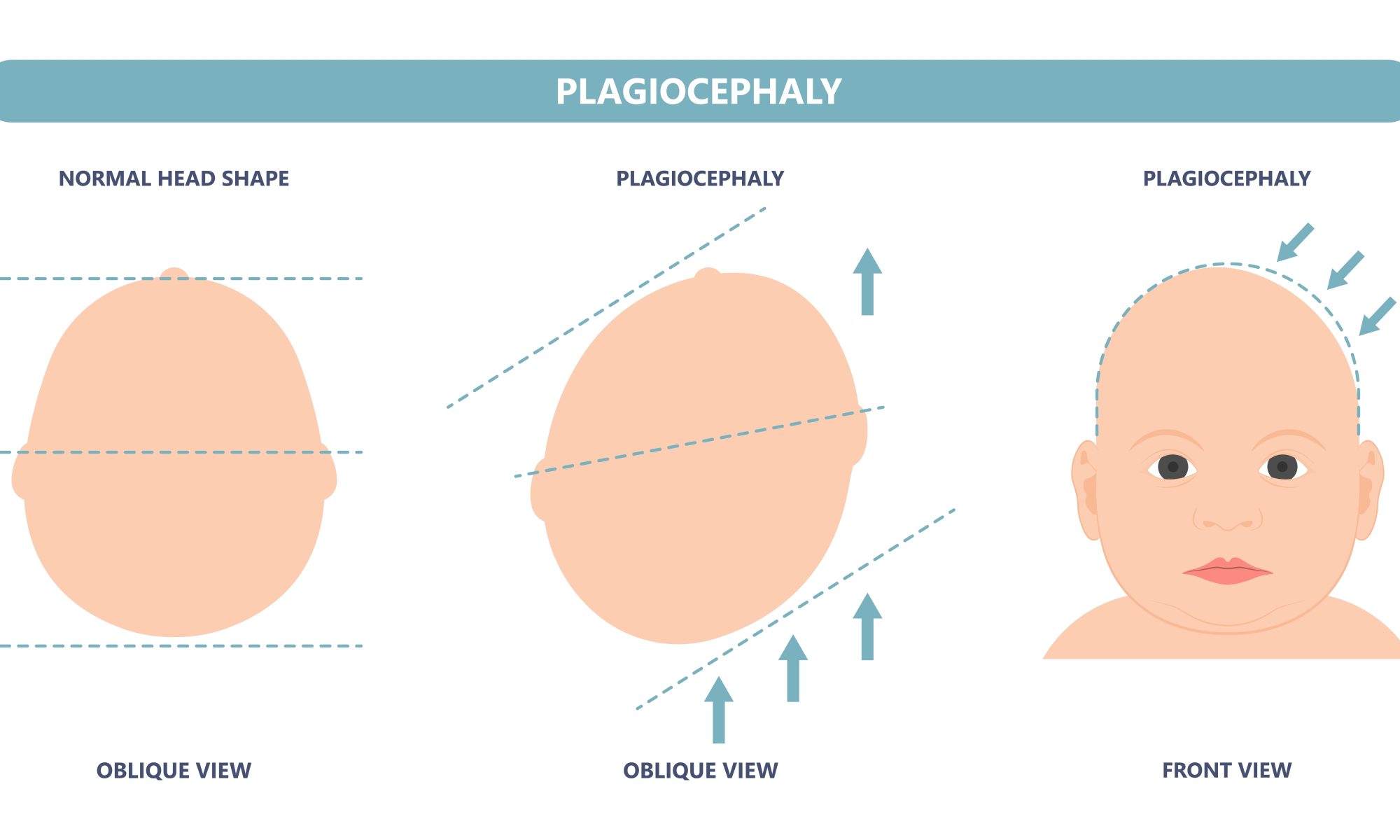
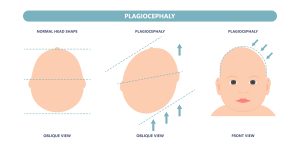
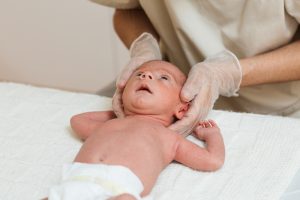 Implica la aplicación de técnicas manuales suaves en la cabeza. Una presión táctil muy ligera se aplica en la zona afectada hasta que se logra la liberación palpable de las tensiones y las zonas planas.
Implica la aplicación de técnicas manuales suaves en la cabeza. Una presión táctil muy ligera se aplica en la zona afectada hasta que se logra la liberación palpable de las tensiones y las zonas planas.























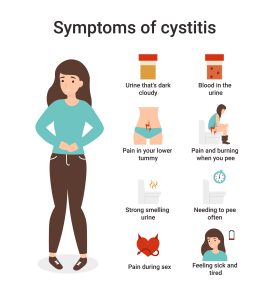
 Todo nuestro tubo digestivo desde boca hasta ano, incluyendo vagina y piel, está habitado por un ecosistema de diferentes géneros de hongos, bacterias y otros. Conviven con nosotras y es lo que llamamos microbiota y micobiota. La Cándida Albicans es el hongo más frecuente en la microbiota intestinal, vaginal y de la piel.
Todo nuestro tubo digestivo desde boca hasta ano, incluyendo vagina y piel, está habitado por un ecosistema de diferentes géneros de hongos, bacterias y otros. Conviven con nosotras y es lo que llamamos microbiota y micobiota. La Cándida Albicans es el hongo más frecuente en la microbiota intestinal, vaginal y de la piel. A nivel vaginal, el microbioma vaginal debe estar formado por abundancia de diferentes Lactobacillus. Los Lactobacillus son bacterias que generan un ambiente ácido mediante la producción de ácido láctico y peróxido de hidrógeno, protegiéndonos con estas sustancias de infecciones. De manera que, si tenemos disbiosis con disminución de Lactobacillus, se crea un ambiente perfecto para que la Cándida crezca, se vuelva patógena y, finalmente las candidiasis de repetición ocurran.
A nivel vaginal, el microbioma vaginal debe estar formado por abundancia de diferentes Lactobacillus. Los Lactobacillus son bacterias que generan un ambiente ácido mediante la producción de ácido láctico y peróxido de hidrógeno, protegiéndonos con estas sustancias de infecciones. De manera que, si tenemos disbiosis con disminución de Lactobacillus, se crea un ambiente perfecto para que la Cándida crezca, se vuelva patógena y, finalmente las candidiasis de repetición ocurran.
